
Dans quelques semaines aura lieu la 20ème journée mondiale du sommeil (le 13 mars très exactement). A cette occasion, de nombreuses actions vont être mises en place sur le territoire national. Pour trouver une action près de chez vous, regardez ICI.
Votre sommeil est très précieux. En effet être aidant, c’est un rôle fatigant et il est important que vous puissiez « recharger vos batteries ». Nous en avions d’ailleurs déjà parlé ICI.
Le sommeil est un sujet vaste. C’est pourquoi nous y consacrerons encore un nouvel article la semaine prochaine !
Dans ce premier article, nous allons vous expliquer comment il fonctionne, à quoi il sert et vous dire quelques mots sur les pathologies qui peuvent le perturber et vous amener à consulter.
Dans le deuxième article, nous vous donnerons des conseils pour mieux dormir.
C’est parti !
I. Préservez votre sommeil pour rester en bonne santé
Vous êtes-vous déjà demandé à quoi servait votre sommeil ?
A vous reposer et à récupérer ?
Oui mais c’est un peu plus complexe que ça !
Durant votre sommeil, de nombreux mécanismes physiologiques se mettent en route : sécrétions hormonales, régénération cellulaire, mémorisation…
Ainsi, le sommeil est nécessaire à votre récupération physique mais aussi psychologique et intellectuelle. Ce qui est important si vous souhaitez garder la forme pour pouvoir aider votre proche sur la durée !
Les conséquences d’un mauvais sommeil peuvent être multiples et avoir un impact sur plusieurs aspects de votre santé.
Exemples :
- La vigilance : risque de somnolence dans la journée et de troubles de l’attention
- L’état de stress et l’humeur : une dette en sommeil active le stress et a des répercussions sur votre moral.
- La mémoire : le manque de sommeil peut induire des difficultés d’apprentissage et de mémorisation.
- Les défenses immunitaires : ne pas dormir suffisamment augmente votre risque de tomber malade après une exposition à des virus.
II. Comment s’organise-t-il ?
1. Il se découpe en cycles
Le besoin de sommeil est de 8 heures environ par nuit pour un adulte jeune. Avec l’avancée en âge, il diminue : il se réduit à 7 heures vers 70 ans.
Votre sommeil n’est pas continu. Il est organisé en cycles. On compte en moyenne entre 4 et 6 cycles successifs par nuit.
Chaque cycle dure environ 90 minutes et comprend plusieurs phases :
- Du sommeil léger (Stades N1 et N2)
- Une phase de sommeil profond (Stade N3)
- Et enfin du sommeil paradoxal ; on appelle aussi cette phase « sommeil à mouvements oculaires rapides » (ou en anglais « Rapid Eye Movements » abrégé REM). C’est au cours de cette phase qu’ont lieu les rêves dont on se souvient au réveil.
Il est possible de faire un enregistrement du sommeil et de visualiser les cycles et les différentes phases sur un tracé que l’on appelle un hypnogramme.
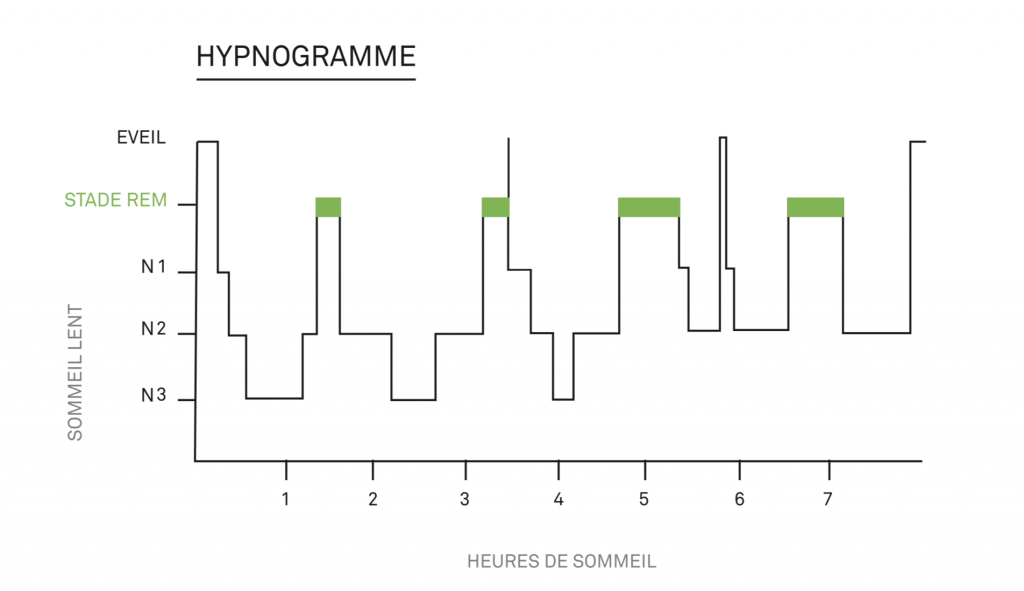
2. Le sommeil suit plusieurs horloges
Votre sommeil se cale sur des « horloges » qui conditionnent votre rythme veille-sommeil.
- La première horloge est une horloge « astronomique »
C’est d’abord la rotation de la terre autour d’elle-même qui entraine une alternance du jour et de la nuit sur 24 heures que votre organisme perçoit.
Ensuite la révolution de la terre autour du soleil modifie la durée des jours et des nuits en fonction des saisons. C’est pourquoi nous avons tendance à dormir plus en hiver quand les nuits s’allongent et moins en été quand elles raccourcissent.
- La seconde horloge est une horloge biologique interne
Votre organisme a une sorte de détecteur de l’alternance jour-nuit. En effet, le cerveau secrète dès la tombée de la nuit une hormone, la mélatonine. Cette sécrétion dure toute la nuit et ne s’arrête qu’au lever du jour : c’est l’apparition de la lumière du jour qui stoppe la sécrétion de mélatonine.
- La troisième horloge est une horloge « sociale »
C’est le rythme que vous impose votre mode de vie : heures de cours, horaires de travail, heures des repas, vacances, sorties… Ce rythme complètement individuel influence de façon plus ou moins contraignante vos heures de coucher et de lever.
III. A chacun son propre rythme de sommeil.
1. Des besoins individuels
Si en moyenne le besoin de sommeil d’un adulte est de 7 à 8 heures, chacun a son propre rythme et les besoins diffèrent d’une personne à une autre. On rencontre ainsi parfois des « courts dormeurs » et des « longs dormeurs ». La quantité de sommeil dont vous avez besoin et les particularités de votre sommeil sont déterminées génétiquement. La durée idéale de sommeil est celle qui vous donne le sentiment d’être en forme et reposé au réveil.
2. Etes-vous plutôt du matin ou du soir ?
Votre horloge sociale et la lumière du jour influencent votre horloge interne et avec elle la sécrétion de mélatonine. L’horloge interne s’ajuste à votre environnement mais il existe aussi une détermination génétique.
Certains auront plus de mal à s’endormir tôt et à se lever tôt et seront plutôt considérés « du soir » car en forme en soirée. D’autres auront plus de facilité à s’endormir et à se lever tôt et seront plutôt considérés « du matin ». Il n’est pas rare dans un couple que l’un soit plutôt du matin et l’autre plutôt du soir. L’important est de respecter le sommeil de l’autre.
3. Le sommeil se modifie avec l’âge
Nous l’avons dit plus haut, le besoin de sommeil se réduit progressivement avec l’âge et il est approximativement de 7 heures par nuit vers 70 ans.
A noter :
Avec l’âge, on observe souvent que le coucher se fait de plus en plus tôt. Ce phénomène est encore plus vrai en établissement où les résidents sont fréquemment couchés très tôt. Sachant que le besoin de dormir n’est plus que de 7 heures, si une personne de 80 ans se couche à 20h00 voire plus tôt, vers 3 heures du matin elle a complètement comblé son besoin de sommeil ! On entend alors parfois parler à tort d’insomnie mais c’est en fait ce que l’on appelle une avance de phase. Il peut être intéressant de décaler progressivement l’heure du coucher.
Ce n’est pas la seule modification qui survient avec l’avancée en âge. Vers 50 ans, la proportion de sommeil profond se réduit elle aussi. Cette réduction s’accompagne souvent d’une sensation de sommeil plus léger et d’éveils plus fréquents.
Cette sensation d’éveils plus fréquents correspond d’ailleurs souvent à une réalité : avec l’âge, on note souvent une augmentation du nombre et de la durée des éveils nocturnes en fin de cycles. Ceux-ci peuvent être mal acceptés. Certaines personnes se plaindront alors de mauvais sommeil et seront tentées de faire une demande de somnifères. Ceux-ci sont inadaptés pour cette problématique. Nous reparlerons des moyens non médicamenteux que vous pouvez essayer dans notre prochain article.
Un autre phénomène vécu comme pénible et pouvant entrainer une demande de somnifères survient avec l’âge : le délai d’endormissement augmente avec l’âge. De moins de 30 minutes avant 50 ans il peut passer à plus de 45 minutes à 80 ans. De quoi trouver le temps long quand on compte les moutons, non ?
IV. Zoom sur 3 pathologies qui perturbent le sommeil.
Nous n’aborderons pas ici leur prise en charge. Nous vous présentons seulement les symptômes qui doivent vous conduire à consulter.
1. L’insomnie
L’insomnie se caractérise par un ou plusieurs types de plaintes :
- Difficulté à s’endormir
- Maintien du sommeil perturbé (réveils fréquents et difficultés à se rendormir)
- Réveil trop précoce
On décrit 2 types d’insomnie : l’insomnie passagère et l’insomnie chronique.
Pour parler d’insomnie chronique, il faut que celle-ci survienne au moins 3 fois par semaine et ceci depuis plus de 3 mois.
(Source : Réseau Morphée)
Pour retenir le diagnostic d’insomnie, il faut aussi que les plaintes rapportées aient une répercussion sur la journée : sensation de fatigue, somnolence, difficultés de concentration. Il est important de tenir compte de ceci car de nombreuses personnes se plaignent d’une moindre qualité de leur sommeil surtout avec l’avancée en âge. Néanmoins, si cela n’impacte pas le fonctionnement en journée, ce n’est pas pathologique.
L’insomnie peut être primaire ; cela veut dire qu’elle survient sans cause. Elle peut aussi être secondaire et déclenchée par quelque chose :
Exemples :
- Des douleurs
- Une hypertrophie de la prostate qui provoque des envies d’uriner plus fréquentes
- Une gêne respiratoire pendant le sommeil
- Des médicaments
- De l’anxiété et/ou une dépression
- Une maladie d’Alzheimer
- Une maladie de Parkinson
A savoir :
Ces troubles du sommeil dans la maladie d’Alzheimer et la maladie de Parkinson peuvent avoir un impact à la fois sur le malade et sur son aidant. C’est la raison pour laquelle nous y consacrons un chapitre entier dans la formation de notre programme à distance ICI.
2. Le syndrome d’apnée du sommeil
Le syndrome d’apnée du sommeil se caractérise par des pauses respiratoires transitoires survenant exclusivement pendant le sommeil. Ces pauses entrainent des micro-éveils et une diminution du taux d’oxygène dans le sang.
Il est important de le repérer et de le prendre en charge car c’est un facteur de risque cardiovasculaire. Il induit aussi fréquemment une somnolence en journée qui peut être à l’origine d’accidents (notamment pendant la conduite).
Les signes évocateurs qui doivent vous y faire penser :
- Des ronflements
- Des pauses respiratoires constatées par l’entourage
- Une somnolence en journée
- Une sensation de fatigue persistante
- Des maux de tête matinaux
- Une nycturie : c’est le fait de se lever plusieurs fois par nuit pour aller uriner
Le diagnostic doit être confirmé par des examens complémentaires et en particulier un enregistrement du sommeil.
A savoir : les apnées du sommeil sont aggravées par les somnifères et les médicaments de la famille des benzodiazépines.
3. Le syndrome des jambes sans repos
Ce syndrome se caractérise par des sensations désagréables dans les jambes (fourmillements, crampes, douleurs) qui surviennent ou s’aggravent au repos. On parle aussi d’impatiences. Ces sensations sont soulagées par un mouvement de la jambe. ce phénomène peut provoquer une insomnie ou des éveils nocturnes.
Là encore ce syndrome peut être survenir sans cause ou être secondaire (à une pathologie, à une carence, à la prise de certains médicaments…). C’est pourquoi il est important de le signaler au médecin qui recherchera une éventuelle cause et pourra proposer une prise en soin adaptée.
Vous en savez plus désormais sur le fonctionnement de votre sommeil. La semaine prochaine nous vous donnerons des conseils pour vous aider à conserver ou à retrouver un bon sommeil.
A la semaine prochaine, et d’ici là, prenez-soin de vous !









Très intéressant, didactique, précis, documenté… ce n’est pas un énième article sur le sommeil mais un vrai plus.
Bonjour Emmanuelle,
merci pour ce commentaire qui est pour nous un encouragement ! Nous avons à coeur de vous apporter de l’information à la fois pratique et documentée. Si cet article vous a plu, ne manquez pas le prochain dans lequel nous aborderons des conseils pour préserver ou améliorer le sommeil.